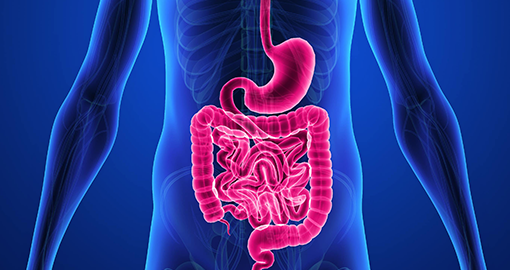
Рак тонкой кишки — злокачественные опухоли, возникающие в слизистой оболочке двенадцатиперстного, тощего и подвздошного отделов кишечника. Заболевание редкое, встречается в 2% случаев всей онкопатологии органов ЖКТ. Тонкая кишка — это начальная часть кишечника, в которой происходит основной этап переваривания пищи. Состоит она из трех отделов.
Рак тонкой кишки — злокачественные опухоли, возникающие в слизистой оболочке двенадцатиперстного, тощего и подвздошного отделов кишечника. Заболевание редкое, встречается в 2% случаев всей онкопатологии органов ЖКТ. Тонкая кишка — это начальная часть кишечника, в которой происходит основной этап переваривания пищи. Состоит она из трех отделов.
Рак в 50% случаев возникает в двенадцатиперстной кишке, в 30% случаев поражает тощую кишку, и в 20% случаев — подвздошную. Заболеваемость характерна для возрастной группы старше 60 лет, мужчины болеют в два раза чаще женщин. Степень агрессивности рака зависит от его морфологического типа. Прогноз для жизни благоприятен лишь на ранней стадии болезни.
Причины и факторы риска рака тонкого кишечника
 Рак тонкой кишки — полиэтиологичное заболевание, имеет несколько причин и факторов риска. Атипия клеток слизистой оболочки возникает вследствие спонтанных мутаций в их генетическом аппарате. Мутации способствуют патологически быстрому размножению клеток, потере их способности к дифференцировке.
Рак тонкой кишки — полиэтиологичное заболевание, имеет несколько причин и факторов риска. Атипия клеток слизистой оболочки возникает вследствие спонтанных мутаций в их генетическом аппарате. Мутации способствуют патологически быстрому размножению клеток, потере их способности к дифференцировке.
Атипия возникает под влиянием внешних и внутренних факторов:
- наследственность;
- проживание в экологически неблагоприятном регионе;
- вредные привычки — курение, употребление алкоголя;
- большое количество канцерогенов в питании;
- профессиональные вредности;
- принадлежность к негроидной расе;
- ВИЧ-инфекция в стадии СПИД;
- нейроэндокринные заболевания — феохромоцитома;
- хронические заболевания тонкой кишки — полипы, язвы.
Классификация рака тонкой кишки
 Классификация тонкокишечного рака включает морфологическое типирование опухолей, разделение их по стадиям и локализации.
Классификация тонкокишечного рака включает морфологическое типирование опухолей, разделение их по стадиям и локализации.
Классификация по местоположению и МКБ-10
В МКБ-10 рак тонкой кишки обозначают кодом С17. В зависимости от пораженного отдела различают:
- С17.0 — новообразование двенадцатиперстной кишки;
- С17.2 — новообразование тощей кишки;
- С17.3 — новообразование подвздошной кишки.
Гистологическая классификация
Опухоли различают в зависимости от их клеточного происхождения:
- аденокарцинома, опухоль железистого эпителия, чаще развивается в двенадцатиперстной кишке;
- лимфома, новообразование из лимфоидных узелков подвздошной кишки;
- карциноидные опухоли эпителия, имеют нейроэндокринное происхождение;
- саркома Капоши, новообразование из соединительной ткани.
Классификация по типу роста
Большинство опухолей тонкой кишки обладают экзофитным типом роста — выступают в просвет кишки, перекрывают его. Реже рак развивается эндофитно — в толще кишечной стенки. Еще реже отмечают смешанные типы роста.
TNM-классификация и стадирование
TNM-классификация учитывает размер первичной опухоли, наличие метастазов. Критерий Т характеризует первичный очаг:
- Тх — данных для оценки первичной опухоли недостаточно;
- Тis — неинвазивный рак;
- Т1 — опухоль в подслизистом слое стенки кишки;
- Т2 — опухоль прорастает мышечный слой кишечной стенки;
- Т3 — опухоль прорастает всю кишечную стенку, выходит в окружающую жировую клетчатку;
- Т4 — опухоль поражает прилежащие органы.
Критерий N описывает метастатическое поражение регионарных лимфатических узлов:
- Nх — недостаточно данных для оценки лимфоузлов;
- N0 — нет поражения лимфатических узлов;
- N1 — метастазы в 1-3 лимфоузлах;
- N2 — метастазы более чем в трех лимфоузлах.
Критерий М описывает метастазы в отдаленные органы:
- М0 — метастазов нет;
- М1 — метастазы есть.
ТНМ-классификацию используют для определения стадий рака тонкой кишки:
- стадия 0 — карцинома in situ без метастазов;
- стадия 1 — опухоль Т1-2 без метастазов;
- стадия 2А — Т3 без метастазов;
- стадия 2В — Т4 без метастазов;
- стадия 3А — Т1-2 с метастазами в лимфоузлы;
- стадия 3В — Т2-4 с метастазами в лимфоузлы;
- стадия 4 — любая опухоль с метастазами в отдаленные органы.
Симптомы и осложнения рака тонкого кишечника
 Рак тонкого кишечника развивается медленно, на протяжении нескольких лет не дает общих симптомов и признаков сдавления кишки. Первые проявления болезни, с которыми следует обратиться к врачу:
Рак тонкого кишечника развивается медленно, на протяжении нескольких лет не дает общих симптомов и признаков сдавления кишки. Первые проявления болезни, с которыми следует обратиться к врачу:
- повышенная утомляемость;
- потеря аппетита, изменение вкусовых предпочтений;
- чувство тяжести в области желудка;
- тошнота и рвота;
- метеоризм, вздутие живота;
- расстройство стула с преобладанием диареи.
По мере увеличения размера опухоли появляются локальные признаки рака тонкой кишки:
- ощущение инородного тела в верхней части живота;
- боли в животе, усиливающиеся после приема пищи;
- у худых пациентов появляется пальпируемая опухоль в эпигастральной области;
- фонтанная рвота сразу после приема пищи;
- неприятный запах изо рта вследствие застоя пищи в желудке;
- отрыжка.
Общие симптомы рака тонкой кишки связаны с токсическим действием продуктов распада опухоли:
- выраженное недомогание, утомляемость;
- стойкое повышение температуры тела до 38 градусов;
- стремительное похудание;
- проявления анемии — бледность кожи, сухость волос и ломкость ногтей.
Осложнения болезни связаны с токсическим действием опухоли и сдавлением просвета кишки, метастазированием рака:
- кахексия;
- хронический болевой синдром;
- тонкокишечная непроходимость;
- кишечное кровотечение.
К осложнениям, связанным с лечением, относят нарушение пищеварительной функции из-за резекции части кишечника.
Свяжитесь с нами!
Метастазы рака тонкой кишки
Тонкокишечный рак метастазирует преимущественно лимфогенным путем, так как в слизистой оболочке много лимфоидных островков. Первые метастазы появляются в регионарных лимфоузлах — в окружающей жировой клетчатке, брыжейке. Отдаленные метастазы распространяются гематогенным путем, попадают в легкие, печень, кости, толстую кишку. При этом появляются признаки нарушения работы пораженных органов — боли, одышка, желтуха, асцит.
Диагностика рака тонкого кишечника
 Обследование пациентов начинают с опроса и внешнего осмотра. Для выяснения срока давности заболевания, вероятных причин врач задает пациенту следующие вопросы:
Обследование пациентов начинают с опроса и внешнего осмотра. Для выяснения срока давности заболевания, вероятных причин врач задает пациенту следующие вопросы:
- как давно появились симптомы болезни;
- как они изменялись с течением времени;
- обращался ли человек ранее за медицинской помощью;
- есть ли онкологические заболевания у ближайших родственников пациента;
- каковы особенности образа жизни и профессии пациента.
При осмотре врач оценивает общее состояние человека:
- состояние кожи и ее придатков;
- масса тела;
- температура тела;
- болезненность живота при пальпации;
- наличие пальпируемой опухоли в верхней части живота.
Лабораторная диагностика дает информацию об общем состоянии организма, косвенно подтверждает наличие рака тонкого кишечника:
- общеклинические анализы крови и мочи;
- биохимический анализ крови;
- исследование свертываемости крови;
- анализ крови на онкомаркеры.
Основное значение в диагностике рака тонкой кишки имеют методы визуализации, которые определяют расположение и распространение опухоли, наличие метастазов:
- фиброгастродуоденоскопия;
- ультразвуковое исследование органов брюшной полости и малого таза;
- рентгенография органов грудной клетки;
- компьютерная и магнитно-резонансная томография;
- сцинтиграфия костей.
Во время эндоскопического обследования врач делает биопсию опухоли. Полученный образец направляют на гистологическое исследование, где определяют морфологический тип рака, степень злокачественности опухоли.
- Анализ крови на специфические онкомаркеры
- Биопсия
- Лабораторная диагностика (анализы)
- Рентген
- Ультразвуковая диагностика (УЗИ)
- Эндоскопическая диагностика
- Консультация онколога
- Гастроскопия при онкологии
- Гистологическое исследование
- Ирригоскопия при онкологии
- Компьютерная томография (КТ)
- Магнитно-резонансная томография (МРТ)
- Онкоскрининг: ранняя диагностика онкозаболеваний
- ФГДС при онкологии
Методы лечения рака тонкой кишки
 В онкологии нет клинических рекомендаций, которые регламентируют порядок лечения рака тонкой кишки. Схему лечения подбирают пациенту индивидуально, в зависимости от типа рака и стадии его развития. Основным методом является хирургическое вмешательство, нацеленное на полное удаление злокачественного новообразования и доступных метастазов. С целью снижения риска рецидива проводят адъювантную консервативную терапию.
В онкологии нет клинических рекомендаций, которые регламентируют порядок лечения рака тонкой кишки. Схему лечения подбирают пациенту индивидуально, в зависимости от типа рака и стадии его развития. Основным методом является хирургическое вмешательство, нацеленное на полное удаление злокачественного новообразования и доступных метастазов. С целью снижения риска рецидива проводят адъювантную консервативную терапию.
Хирургическое вмешательство
Радикальная операция дает наилучшие результаты на нулевой и первой стадии рака тонкого кишечника. Рекомендовано выполнять частичную резекцию пораженного участка кишки с последующим наложением анастомоза. В ходе вмешательства проводят срочное гистологическое исследование ткани из краев раны. При обнаружении там атипичных клеток объем вмешательства расширяют.
На 2-3 стадии рекомендовано выполнять полную резекцию пораженного отдела кишки, удалять окружающую клетчатку, брыжейку и часть сальника с лимфатическими узлами. Операция на 4 стадии болезни носит паллиативный характер, направлена на продление срока жизни и улучшение ее качества.
Консервативная терапия
На ранней стадии болезни консервативное лечение рака тонкого кишечника показано лишь пациентам с высоким риском рецидива опухоли. В таком случае проводят послеоперационную лучевую терапию и химиотерапию в сроки не позднее двух месяцев.
Начиная со второй стадии рекомендовано проводить лучевую терапию в качестве предоперационной подготовки. Облучение позволяет уменьшить объем злокачественного новообразования, улучшить его резектабельность. После операции показана курсовая химиотерапия продолжительностью до шести месяцев.
Таргетная терапия показана до и после операции. Суть методики — прием препаратов, обладающих точечным воздействием на раковые клетки без негативного влияния на весь организм. Таргетная терапия рекомендована ослабленным пациентам с тяжелыми сопутствующими заболеваниями.
Паллиативное лечение
Показано пациентам с неоперабельным раком на стадии метастазирования. Включает следующие меры:
- полноценное питание, при невозможности принимать пищу — внутривенное;
- адекватное обезболивание наркотическими анальгетиками;
- выведение гастростомы;
- психологическая помощь.

Прогноз после лечения рака тонкого кишечника
 Прогноз при раке тонкой кишки определяют с учетом пятилетней выживаемости пациентов после радикального лечения. Зависит выживаемость от типа рака и стадии, на которой было проведено лечение:
Прогноз при раке тонкой кишки определяют с учетом пятилетней выживаемости пациентов после радикального лечения. Зависит выживаемость от типа рака и стадии, на которой было проведено лечение:
- 1 стадия — выживают 85-92% пациентов;
- 2 стадия — 60-73%;
- 3 стадия — 55-60%;
- 4 стадия — 45-50%.
Шанс на полное выздоровление есть у пациентов с исходно нормальным состоянием организма, комбинированным лечением на ранней стадии болезни, малоагрессивным типом опухоли. Начиная со второй стадии рака у пациентов возрастает риск рецидивирования. В среднем рецидивы рака выявляют в течение 10-15 лет после радикального лечения.
Профилактика заболевания
Первичная профилактика направлена на снижение вероятности развития рака у здоровых людей. Достигают этой цели путем минимизации факторов риска:
- рациональное, сбалансированное питание с преобладанием молочно-растительной пищи, рыбы;
- отказ от вредных привычек;
- адекватная физическая нагрузка, занятия спортом;
- предотвращение запоров;
- своевременное лечение болезней кишечника, предупреждение перехода их в хроническую форму.
Вторичная профилактика — это предотвращение рецидивов тонкокишечного рака у пациентов, получивших радикальное лечение. Все пациенты пожизненно состоят на диспансерном учете у онколога и ежегодно проходят обследование.